·临床研究·
宫颈锥切范围的临床研究
何拉曼, 郭晓青, 俞尔慨
(同济大学附属第一妇婴保健院妇科,上海 201204)
【摘要】目的 探讨生育年龄女性因宫颈高级别鳞状上皮内病变行宫颈锥形切除术的适宜范围。方法 将98例因宫颈高级别鳞状上皮内病变行宫颈锥切术的有生育要求的生育年龄女性患者分成A、B组,A组51例,B组47例,两组各有2例阴道镜示不满意,转化区为3型。两组锥底宽度为碘不着色区外3~5mm;A、B组锥切高度为10~ 15、16~25mm。对两组手术时间、术中出血量、住院时间、切缘阳性率、术后晚期出血及宫颈粘连、治愈时间及术后3、6个月随访结果统计分析。结果 A、B组手术时间分别为(15±5.5)、(18±5.2)min,术中出血量分别为(20±9.5)、(28±10.5)ml(P<0.001),差异有统计学意义(P<0.05)。A、B组住院时间分别为(2.0±0.64)、(2.0±0.73)d,差异无统计学意义(P>0.05)。A组切缘阳性率3.9%(2例),B组切缘阳性率2.1%(1例),均为3型转化区患者,1个月后此3例再次宫颈补切后切缘转为阴性。术后2周左右,B组发生宫颈创面大出血1例,行缝扎止血;A组无大出血病例。两组无1例宫颈粘连或狭窄发生。术后4~5周随访结果显示: 两组宫颈伤口均已痊愈,宫颈形状均恢复良好。术后3、6个月复诊,两组TCT均阴性,A组有2例(3.9%)HPV-DNA阳性,B组1例(2.1%)HPV-DNA阳性,差异均无统计学意义(P>0.05) 结论 患宫颈高级别鳞状上皮内病变的生育年龄女性,如宫颈转化区为1和2型,高度仅需10~15mm的宫颈锥切术将有利于今后的妊娠结局,而3型转化区患者则需切除更深更多的组织方能保证切净病变组织。
【关键词】高级别鳞状上皮内病变; 宫颈锥切术; 宫颈转化区
子宫颈高级别鳞状上皮内病变(cervical high-grade squamous intraepithelial lessions, HSIL)是与子宫颈癌密切相关的一组宫颈疾病,具有癌变可能。近年来由于该病发病率的逐年升高且患者的年轻化,使得越来越多的临床医务工作者在对患者的治疗同时需更多的关注生育需求。故选择一种既能达到治疗目的,又不会遗漏病变的治疗方法显得尤为重要。宫颈锥切术用于治疗CIN已有上百年的历史。而宫颈锥切术范围仍让很多妇产科医师有疑惑,切少了怕病变残留,切多了担心影响宫颈机能,影响患者以后的生育功能。本研究比较与分析宫颈锥切不同高度,以探索出更利于患者的手术范围。
1 资料与方法
1.1 一般资料
入选同济大学附属第一妇婴保健院2013年3月至2015年3月收治的98例由阴道镜活检诊断为HSIL的有生育要求的女性患者,年龄超过44岁未纳入组,无生育要求未纳入组,宫颈浸润癌或宫颈腺癌未纳入组,所有入组患者均行了冷刀宫颈锥切术,将其分成A,B两组,A组51例,B组47例,两组中各有2例阴道镜示不满意,转化区为Ⅲ型,余均为满意阴道镜检查,转化区为Ⅰ~Ⅱ型。术前各项检查包括白带常规、血常规、凝血等均无明显异常。两组的手术指征、术后处理及随诊原则一致;且两组均为生育年龄妇女,年龄23~44岁,中位年龄两组无差异,生育情况,均有性生活超过3年以上,大部分女性有妊娠史及人工流产史,未妊娠有6名患者,平均分在两组,其余均分娩1~3次,人工流产1~4次;手术时均在月经周期中的第8~14天,各方面差异无统计学意义(P>0.05),具有可比性。
1.2 方法
两组患者均行冷刀宫颈锥切术。手术中患者均采用喉罩麻醉,取膀胱截石位,排空膀胱。窥器暴露宫颈,详细了解阴道镜中病灶范围后术中再次用复方卢戈氏碘溶液确定病灶范围后在该范围外缘予1号丝线分别缝合宫颈3、6、9和12点处作为牵引。用宫颈扩张棒扩张宫颈管至7号。于宫颈筋膜内注射稀释的垂体后叶素6U,冷刀为长刀头,且将刀头拧弯成约60°~70°,以形成向内收的趋势,两组锥底均在丝线外即病灶边缘外3~5mm 做环行切口,将冷刀锥行向颈管方向推进切除病变组织;两组锥切高度分别为: A组锥高为10~15mm;B组为16~25mm。如有活跃出血电凝止血,宫颈残端则行包埋缝合,术后予稀释碘伏液冲洗宫颈及阴道后,将凡士林纱条填塞宫颈口,24h后取出。术后留置Foley尿管1d。
术后予头孢类抗生素口服3d,如头孢过敏,则予氧氟沙星胶囊口服3d,观察发热及阴道出血情况,24h取出纱条后继续观察1d,如无明显阴道出血,无发热予出院,瞩出血多随诊,注意休息,勿剧烈运动,术后分别2周、4~5周来院复查,月经量明显减少或既往无痛经术后出现痛经或既往有痛经但痛经加重则随诊,术后3、6个月随诊。
1.3 统计学处理
采用SPSS 11.0统计软件包,计量资料比较采用非配对t检验,率的比较采用χ2检验。P<0.05为差异有统计学意义。
2 结 果
A、B组手术时间分别为(15±5.5)、(18±5.2)min,术中出血量分别为(20±9.5)、(28± 10.5)ml(P<0.001),差异有统计学意义(P<0.01)。A、B组住院时间分别为 (2.0±0.64)d、(2.0±0.73)d,差异无统计学意义(P>0.05)。A组切缘阳性率3.9%(2例),B组切缘阳性率2.1%(1例),均为3型转化区患者,1个月后此3例再次宫颈补切后切缘转为阴性。术后2周左右,B组发生宫颈创面大出血1例,行缝扎止血;A组无大出血病例。两组无1例宫颈粘连或狭窄发生。术后4~5周随访结果显示: 两组宫颈伤口均已痊愈,宫颈形状均恢复良好。术后3、6个月复诊,两组TCT均阴性,A组有2例(3.9%)HPV-DNA阳性,B组1例(2.1%)HPV-DNA阳性,差异均无统计学意义(P>0.05),见表1。
表1 两组术前及术后各项指标比较
Tab.1 Comparison of pre-operative and post-operative indexes between two groups
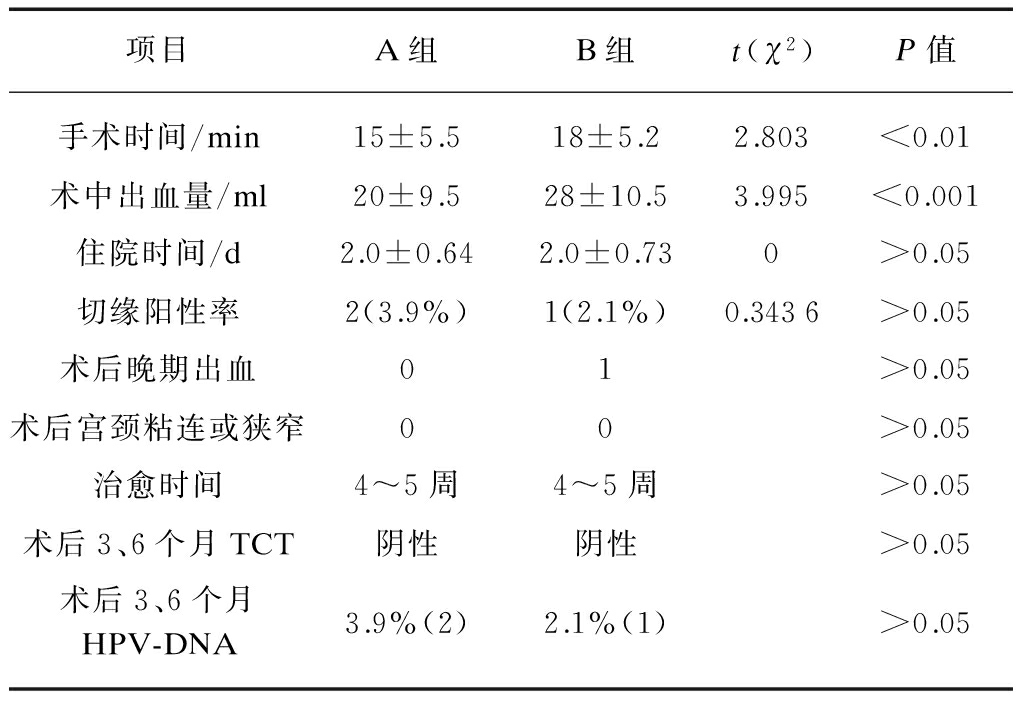
项目A组B组t(χ2)P值手术时间/min15±5.518±5.22.803<0.01术中出血量/ml20±9.528±10.53.995<0.001住院时间/d2.0±0.642.0±0.730>0.05切缘阳性率2(3.9%)1(2.1%)0.3436>0.05术后晚期出血01>0.05术后宫颈粘连或狭窄00>0.05治愈时间4~5周4~5周>0.05术后3、6个月TCT阴性阴性>0.05术后3、6个月HPV-DNA3.9%(2)2.1%(1)>0.05
3 讨 论
由于TCT及HPV的联合检测,宫颈HSIL的检出率大大提高,使得宫颈手术治疗较以往明显增加,宫颈锥切手术治疗宫颈HSIL已成为广大妇产科界医生共识。临床主要采用的宫颈锥形切除术包括传统的冷刀锥切术(cold knife conization, CKC)、宫颈环形电切除术(loop electrosurgical excision procedure, LEEP)。CKC是最经典且一直被沿用的宫颈锥切术,而LEEP术需要特殊设备,且切除范围有限,切缘阳性率偏高从而影响病理诊断,故本研究中均采用冷刀锥切术。
宫颈HSIL近年来已趋于年轻化,越来越多的患者有生育需求,然而相关研究认为,宫颈锥切术切除了部分宫颈组织,缩短宫颈长度,降低了宫颈承托力,导致宫颈机能不全,从而增加了早产发生率,故切除的宫颈组织越多,宫颈机能损伤越严重。Kyrgiou等[1-2]认为,宫颈锥切术对中期妊娠带来流产的风险明显高于无宫颈手术处理的妊娠妇女,而通过切除尺寸的改变可减少宫颈手术处理后对妊娠结局的影响。且宫颈切除深度的比例与妊娠持续时间密切相关,切除比例的评估可以帮助分层管理不同风险的妊娠妇女,如切除深度较深,体积较大,则该妊娠妇女有较高的早产风险,妊娠期需加强监测。Castanon等研究[3- 4]显示,较大而且较深的宫颈转化区的切除会导致早产风险明显增加,而通过小的宫颈锥切术,能最大限度地减少早产的风险。且进一步研究显示,较大的切除术,尤其超过15mm深度的锥切术会成倍增加早产及早早产的风险,且这种风险并不因手术距离妊娠时间的延长而降低,并指出宫颈锥切术应切净病变组织同时尽可能保留健康的宫颈组织。故宫颈锥切的高度对妊娠结局的影响不容忽视。
子宫颈转化区(也称移行带)是指子宫颈原始鳞-柱交接部和生理鳞-柱交接部之间的区域,转化区未成熟的化生鳞状上皮代谢活跃,在人乳头瘤病毒(HPV)等的刺激下,易发生细胞异常增生,最后导致HSIL。子宫颈转化区受激素水平的影响,有个体差异,随着年龄的增加、激素水平的下降,转化区逐渐移至宫颈管内。根据阴道镜下宫颈转化区(cervical transformation zone, CTZ)与宫颈管外口的关系分为3种类型: CTZ 1型、CTZ 2型、CTZ 3型。CTZ 1型指转化区完全位于宫颈外口,CTZ 2型指转化区部分位于宫颈外口,部分位于宫颈管内,扩张宫颈管下段可见完整的生理鳞柱交界。以上两型称为满意阴道镜;CTZ 3型指转化区全部或大部分位于宫颈管内,扩张宫颈管下段后仍不能见到完整新鳞柱交界,为不满意阴道镜。
在本研究中,两组患者均有2例患者为CTZ 3型转化区,其余均为CTZ 1~2型转化区,A组锥切术高度10~15mm,所有CTZ 1~2型转化区患者均将病灶切净,而2例CTZ 3型转化区患者均切缘阳性,B组中CTZ 3型转化区中的1例患者,因病灶相对小,锥高达25mm,故病灶切净,而另1例患者宫颈肥大,病灶范围广超过2cm,虽切除范围较大,锥高为25mm,仍有少量病灶残留。Petry等[5]研究显示,转化区移向宫颈管内易导致转化区暴露不全,引起阴道镜下宫颈活检漏诊率较高。Tatti等[6]研究亦提示,宫颈转化区能否完全看见及其与宫颈管的关系直接影响疾病的诊断及治疗方式的选择。故如为CTZ 3型转化区,则锥切术范围需较大较深,甚至有时超过25mm深度仍有切不净可能。而如转化区为CTZ 1~2型,则仅需行深度10~15mm的宫颈锥切术便能切净病灶,而较小的宫颈锥切术保留了较多的宫颈健康组织,对今后的生育结局将大大改善。
在本研究中,两组因锥切高度不同,亦使得手术时间及手术出血量出现不同,B组手术时间明显较A组长,差异有统计学意义;B组手术出血量较A组多,差异有统计学意义。且B组有1例晚期出血,后行缝扎止血。宫颈的血供特点与子宫相似,宫颈动脉经宫颈外膜层进入宫颈组织后,逐渐分支,管径变细。故宫颈切除范围越大越深,出血越多。同样,宫颈锥切的深度与宫颈粘连和狭窄亦有相关性,本研究中,两组无1例宫颈粘连或狭窄发生,估计与手术时机选择有关,手术时机选择在月经第8~14天,距离下次月经期远,使得手术伤口尽快恢复而不易受经血影响,不易感染,从而不易发生粘连或狭窄。而宫颈的粘连和狭窄会进一步影响患者的妊娠结局。但本研究手术例数不多,仍有待大样本进一步研究。
综上所述,对于阴道镜活检诊断为宫颈HSIL的生育年龄女性患者,尤其有生育需求的年轻女性,需详细了解病灶范围及转化区类型,如为CTZ 1~2型,则宫颈锥切高度仅需10~15mm,即能切净病灶,且手术时间短,术中出血量少,术中大出血及术后晚期大出血发生率低,宫颈粘连或狭窄发生率低,同时为以后患者的再次生育保留了更多的宫颈机能,使得今后的妊娠结局得到明显改善。如为CTZ 3型转化区,且病灶较大,则需切除更多的宫颈组织以确保病灶完全切净。至于CTZ 1型与CTZ 2型之间锥切高度是否可有区别,CTZ 3型转化区患者到底需切除多深仍需进一步做大量临床数据研究。
【参考文献】
[1] Kyrgiou M, Mitra A, Arbyn M, et al. Fertility and early pregnancy outcomes after treatment for cervical intraepithelial neoplasia: systematic review and meta-analysis[J]. BMJ, 2014,349: g6192.
[2] Kyrgiou M, Valasoulis G, Stasinou SM, et a1.Proportion of cervical excision for cervical intraepithelial neoplasia as a predictor of pregnancy outcomes[J]. Int J Gynaecol Obstet, 2015,128(2): 141-147.
[3] Castanon A, Brocklehurst P, Evans H, et al. Risk of preterm birth after treatment for cervical intraepithelial neoplasia among women attending colposcopy in England: retrospective-prospective cohort study[J]. BMJ, 2012,345: e5174.
[4] Castanon A, Landy R, Brocklehurst P, et al. Risk of preterm delivery with increasing depth of excision for cervical intraepithelial neoplasia in England: nested case-control study[J].BMJ, 2014,349: g6223.
[5] Petry KU, Luyten A, Scherbring S. Accuracy of colposcopy management to detect CIN3 and invasive cancer in women with abnormal screening tests: results from a primary HPV screening project from 2006 to 2011 in Wolfsburg,Germany[J]. Gynecol Oncol, 2013,128(2): 282-287.
[6] Tatti S, Bornstein J, Prendiville W. Colposcopy: a global perspective: introduction of the New IFCPC colposcopy terminology[J]. Obstet Gynecol Clin North Am, 2013,40(2): 235-250.
Clinical study on the range of resection in cervical conization
HE La-man, GUO Xiao-qing, YU Er-kai
(Dept. of Gynaecology, Shanghai First Maternity and Infant Hospital, Tongji University, Shanghai 201204, China)
【Abstract】Objective To explore the appropriate range of resection in cervical conization for reproductive-age women with cervical high-grade squamous intraepithelial lesions(HSIL). Methods Ninety eight reproductive-age patients with HSIL were divided into group A (n=51) and group B (n=47) ; there were 2 patients with unsatisfied colposcopic results and cervical transformation zone (CTZ) type 3 in each group. The width at the bottom of conization was 3-5 mm beyond the iodine-unstained zone in both groups, but the depth was different. The heights of conization in group A and group B were 10-15mm and 16-25mm, respectively. The operation time, intraoperative blood loss, length of hospital stay, rate of positive margin of conization, post-operative bleeding volume and occurrence rate of cervical adhesion,healing time,results of post-operation follow-up were analyzed in two groups. Results The operation time of groups A and B was 15±5.5 and 18± 5.2min (P<0.01). Intraoperative blood loss of groups A and B was 20±9.5 and 28±10.5ml (P<0.001). Length of hospital stay in groups A and B was 2.0±0.64, 2.0±0.73d (P>0.05). The rate of positive margin of conization was 3.9% (2/51) in group A and 2.1% (1/47) in group B. The positive margin was all from patients with CTZ3, who underwent another conization 1 month later and got negative margin. None in group A had post-operative bleeding in two weeks, but one case (2.1%) in group B had postoperative bleeding.There was no cervical adhesion or narrow in both groups. The follow-up at 3, 6 month after operation showed that wounds were healed well and the cervix had good shape in both groups. The follow-up showed that the TCT was negative in both groups and 2 cases (3.9%) in group A and 1 case in group B (2.1%) presented positive HPV-DNA. Conclusion Reproductive-age women with CTZ 1 and 2 cervical HSIL can undergo conizations with depth 10-15mm, they will have better outcome for future pregnancy. But patients with CTZ 3 have to undergo deeper range of conization for cleaning the lesions.
【Key words】cervical high-grade squamous intraepithelial lessions; conization; cervical transformation zone
doi:10.16118/j.1008-0392.2016.05.020
收稿日期:2016-03-29
作者简介:何拉曼(1971—),女,副主任医师,硕士.E-mail: lmzl220@163.com
【中图分类号】R 713
【文献标志码】A
【文章编号】1008-0392(2016)05-0093-04
