刘小杰, 童本德, 熊金萍, 马懂云, 王 浩
(第二军医大学附属长征医院营养科,上海 200003)
【摘要】目的 对妊娠期糖尿病(gestational diabetes mellitus, GDM0)患者进行生活方式干预,观察其对血糖的影响,和围产期并发症的改善情况。方法 选择GDM患者65例,随机分为观察组(n=33)和对照组(n=32)。对观察组患者进行个体化膳食管理和运动规划,利用摄食记录表和运动手环进行每日记录。分析两组患者的血糖情况及围产期并发症的改善情况。结果 经过1周生活方式干预,观察组患者空腹血糖及餐后2h血糖较初始值明显降低,与初始血糖相比差异有统计学意义(P<0.05);2周后观察组与对照组比较,空腹血糖、餐后2h血糖及糖化血清白蛋白差异有统计学意义(P<0.05);分娩前,观察组空腹血糖和餐后2h血糖明显低于对照组,差异有统计学意义(P<0.05);观察组围产期并发症的发生率与对照组之间存在统计学差异(P<0.05),而与正常健康孕妇之间差异无统计学意义(P>0.05)。结论 生活方式干预可有效地控制妊娠糖尿病患者的血糖水平,降低围产期并发症的发生率,改善妊娠结局。
【关键词】妊娠期糖尿病; 血糖; 糖化血清白蛋白; 生活方式; 并发症
妊娠期糖尿病(gestational diabetes mellitus, GDM)属于高危妊娠,对母婴双方皆有危害。于孕妇可显著增加流产、死胎、妊娠高血压综合征、羊水过多、泌尿生殖系感染、早产、难产等产科并发症的发生率;于胎儿可导致胎儿发育畸形、宫内窘迫、宫内发育迟缓、巨大儿(出生体质量>4kg)、新生儿黄疸、新生儿呼吸窘迫综合征、新生儿低血糖等,增加胎儿死亡率[1]。但若能采取恰当的临床干预措施,完全可以将孕妇和胎儿发生妊娠并发症的风险降至最低。
本研究对GDM患者生活方式进行干预,通过个体化的膳食管理和运动规划,达到非药物控制血糖水平,降低围产期并发症的发生率,改善妊娠结局。
1.1 GDM诊断标准
根据2010年国际妊娠合并糖尿病研究组织(International Association of Diabetes and Pregnancy Study Group, IADPSG)推荐的诊断标准[2],对妊娠24~28周,既往未确诊妊娠期显性糖尿病、高血压或其他妊娠并发症的女性进行口服葡萄糖耐量试验(OGTT),即口服75g无水葡萄糖,检测空腹、OGTT 1h、OGTT 2h 3个点血糖水平。入选标准为空腹血糖≥5.1mmol/L,或者1h血糖≥10mmol/L,或者2h血糖≥8.5mmol/L,满足1点即可诊断为GDM。
1.2 一般资料
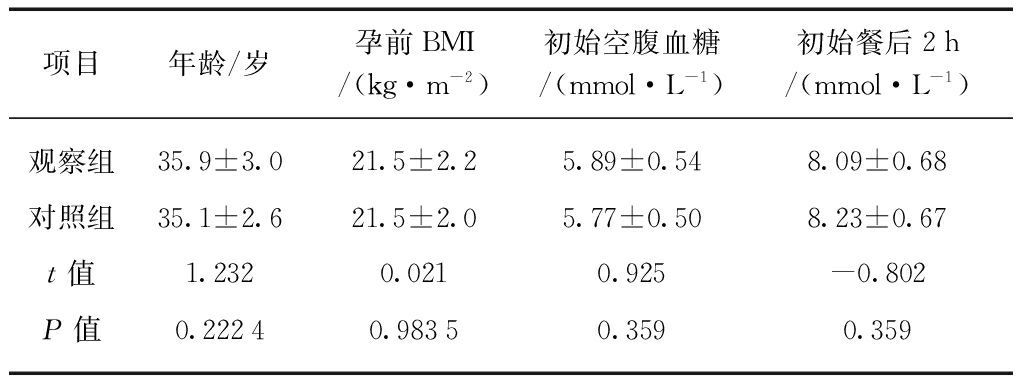
选择2013年1月至2015年5月在第二军医大学附属长征医院产检并生产的初产单胎孕妇,符合GDM诊断标准者共计65例。按照双盲原则随机分成两组,其中观察组33例,对照组32例,以确诊GDM时的空腹血糖和餐后2h血糖为初始值。同时选取300名正常健康孕妇进行围产期并发症发生率对照。所选65例GDM患者年龄、孕前体质指数(body mass index, BMI)及初始空腹血糖、初始餐后2h血糖等资料差异均无统计学意义(P>0.05),具有可比性,见表1。
表1 两组年龄、BMI及初始血糖比较
Tab.1 Comparison of the age, BMI and initial blood glucose between 2 groups![]()
1.3 方法
观察组和对照组在确诊GDM后,均对其进行健康教育,要求每周来院随访1次,复查血糖控制情况和体质量变化,持续至分娩;并于2周后测定糖化血清白蛋白(GA,酶法,正常值9.4%~14.7%[3])。观察组在此基础上,进行个体化的膳食管理和运动规划,要求患者每日按照统一格式认真记录摄食情况、运动情况、自测血糖情况及清晨空腹体质量,并于次日上传至营养师指定邮箱或微信中。对照组血糖过高者必要时可给予胰岛素治疗。
1.3.1 膳食管理 由营养师对观察组患者进行膳食指导,结合患者的综合情况制订个体化膳食管理方案。并根据患者每日膳食记录情况和血糖情况等,对膳食管理方案作相应调整。(1) 确定每日摄入的总能量。按照孕前体质量情况,并参照孕期体质量增长情况推荐能量摄入[4],见表2。其中蛋白质、脂肪、碳水化合物占能量的比值分别为15%~20%、20%~30%和50%~60%。(2) 制定个体化的1周参考食谱,并指导患者学会应用食物交换份以满足食物多样化的需求;指导患者将血糖生成指数(glycemic index, GI)和血糖负荷(glycemic load, GL)相结合,合理选择食物,以避免餐后高血糖。(3) 家庭自备电子称、控油壶等,要求患者对食物进行称重,从而对具体食物的量有明确的概念。(4) 每 餐要定时定量,每日5~6餐,为预防夜间低血糖,临睡前可以加餐1次。(5) 水果每日限制在200~400g,可分次于两餐之间或睡前作为加餐食用,并将能量计入到总能量当中。可选用苹果、柚子等低GI值的水果,或者以黄瓜、西红柿等代替。(6) 膳食宜清淡少油腻,避免刺激性食物;进食时要保持心情愉悦,细嚼慢咽。
表2 孕妇每日能量摄入推荐
Tab.2 Daily energy intake recommended for pregnant women

妊娠中晚期在此基础上平均增加约835kJ/d
1.3.2 运动干预 以散步为主,可辅以运动手环或手机APP进行步频和运动量计算。基本原则在饭后1h进行,每天散步0.5h~1h,步频控制在心律达到110左右。
1.3.3 血糖监测 观察组患者每周至少抽出2d使用家用血糖仪测全天血糖谱,包括三餐前、三餐后2h及睡前血糖。其控制目标为空腹及餐前血糖3.3~5.3mmol/L,餐后2h血糖 4.4~6.7mmol/L,夜间血糖 4.4~6.7mmol/L。若血糖控制不理想应及时反馈营养师,通过进一步调整膳食和运动等加以控制。
1.3.4 观察指标 观察两组空腹血糖、餐后2h血糖及糖化血清白蛋白的情况;分析两组及正常健康孕妇产后泌尿生殖系统感染、胎膜早破、羊水过多、早产儿、巨大儿、新生儿窒息等围产期并发症的发生率。
1.4 统计学处理
数据采用SPSS 17.0软件进行分析,计量资料用![]() 表示,均数比较进行独立样本t检验,率的比较采用χ2检验,P<0.05为差异有统计学意义。
表示,均数比较进行独立样本t检验,率的比较采用χ2检验,P<0.05为差异有统计学意义。
2.1 血糖变化情况
1周后,观察组空腹血糖和餐后2h血糖明显降低,与初始值比较,差异有统计学意义(P<0.001);对照组空腹血糖与餐后2h血糖有所升高,与初始值比较,差异有统计学意义(P<0.05)。2周后,观察组空腹血糖和餐后2h血糖明显低于对照组,差异有统计学意义(P<0.05)。至分娩前,观察组空腹血糖和餐后2h血糖明显均低于对照组,两组之间存在统计学差异(P<0.05),见表3。
2.2 糖化血清白蛋白变化情况
2周后测定一次糖化血清白蛋白,观察组糖化血清白蛋白为(13.6±1.5)%,对照组为(17.5±1.8)%,差异有统计学意义,P<0.05。
表3 两组血糖与餐后血糖比较
Tab.3 Comparison of blood glucose after a week with initial values![]()
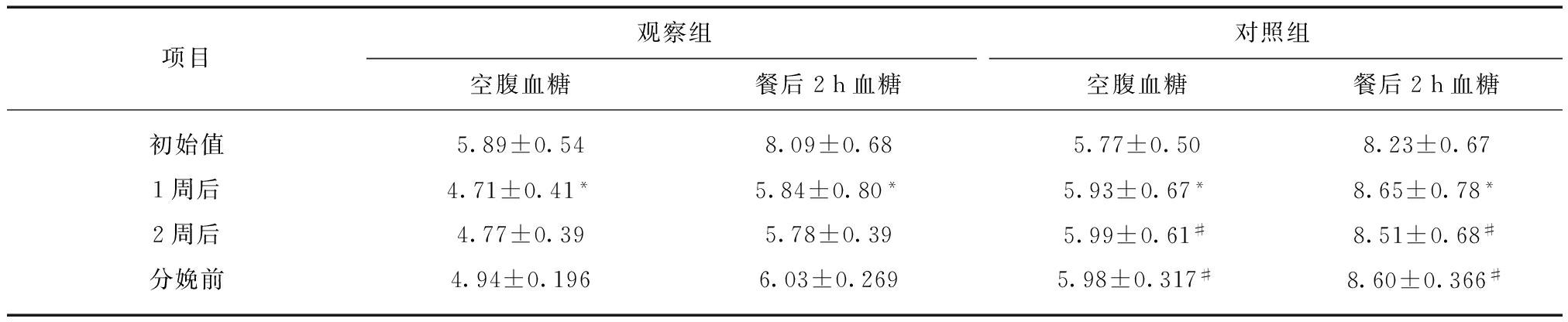
与初始值比较,*P<0.05,与对照组比较,#P<0.05
2.3 围产期并发症比较
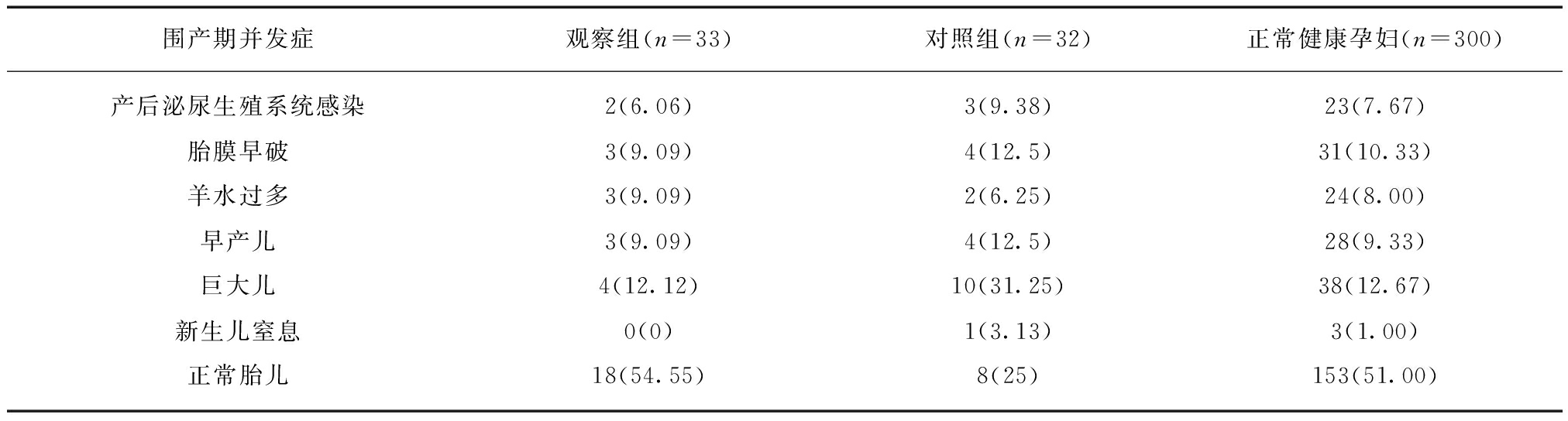
观察组围产期并发症的发生率与对照组之间差异有统计学意义(χ2=5.91, P<0.05);对照组围产期并发症的发生率与正常健康孕妇之间差异有统计学意义(χ2=7.62, P<0.05);观察组围产期并发症的发生率与正常健康孕妇之间差异无统计学意义(P>0.05),见表4。
表4 围产期并发症比较
Tab.4 Comparison of the Perinatal complications [n(%)]
近年来,随着生活水平的提高,定期的血糖检查和孕期糖耐量测定已成为产前检查的规范流程,绝大多数的妊娠期血糖升高都能在产前检查中被发现。根据2015年ADA糖尿病诊疗标准,在妊娠期发现的血糖升高或者糖耐量异常有两种情况[5]: 一种是在孕早期即已发现的血糖升高,此种情况明确诊断为显性糖尿病,视同于孕前即已发生的糖尿病,临床上一般称之为糖尿病合并妊娠。另一种则是本文中所讨论的在孕中期和孕晚期发现的血糖升高,称之为妊娠期糖尿病。糖尿病合并妊娠在分娩结束后,糖尿病继续存在,患者应重新恢复孕前的治疗。而GDM则不同,随着分娩的结束,其血糖往往会自行下降至正常,但应在产后第6~12周进行筛查,并在此后每1~3年筛查一次。
GDM应首先进行膳食和运动治疗,如果需要,应加用胰岛素治疗[6-7]。膳食治疗应该保证孕妇和胎儿的最佳营养状况,摄入适宜的能量,足以保证孕期适度体质量增长,达到并维持正常的血糖水平,避免发生酮症。由于胎儿需要持续从母体中吸取葡萄糖,因此保证用餐时间和进食量的一致性对于避免低血糖很重要。少量多餐有助于血糖控制,并减少低血糖风险[4]。血糖监测和每日膳食记录对于调整膳食计划可提供有价值的信息[8]。应豪等[9]研究显示,孕妇高脂肪、高饱和脂肪酸和低多不饱和脂肪酸膳食可能是GDM发病的外部原因之一。胡志庚等[10]研究显示,应用食物GI进行营养教育更有利于降低GDM患者的餐后血糖,有利于GDM患者的治疗。本研究通过对观察组患者在健康教育的基础上制定个体化膳食方案和运动规划,指导其学会运用食物交换份、血糖生成指数、血糖负荷等相关知识合理选择食物,使食谱多样化。并要求其将每日记录的摄食情况、运动情况及血糖监测等资料上传至指定邮箱中,便于营养师对膳食方案及时调整。结果显示,1周后观察组患者空腹血糖、餐后2h血糖已控制在理想水平,显著低于初始值,说明通过个体化的膳食管理和合理运动等生活方式干预短时间内即能够达到有效控制血糖的目的。
GA主要用于评价短期内血糖的控制效果,以及GDM短期内的血糖控制平均水平[11]。它不会直接受到产妇情绪、药物和膳食等因素的影响,可作为短期内血糖控制的一个灵敏指标,能在短期内得到治疗效果的回馈,因而具有较高的临床应用价值[12]。本研究结果显示,2周后观察组GA显著低于对照组,说明通过生活方式干预,其血糖平均水平亦有所下降,血糖控制具有一定的持续性。
一项大规模临床随机对照试验报道,采用营养治疗、血糖监测以及根据血糖控制需要进行的胰岛素治疗与常规治疗方法相比,能够减少围产期严重并发症的发生,同时母体健康相关生活质量也得到了改善[13]。本研究结果亦显示,观察组经生活方式干预后,血糖得到有效控制,其围产期并发症的发生率显著低于对照组。妊娠结局充分支持了有效地控制血糖,是减少围产期并发症的重要措施之一。
本研究结果显示,通过个体化的膳食管理、合理运动等生活方式干预,可有效地控制妊娠糖尿病患者的血糖水平,降低围产期并发症的发生率,改善妊娠结局。但需要注意的是,由于每个妊娠期糖尿病患者的具体情况不同,建议最好在专业医生和营养师的指导下,根据个人身高、体质量、孕期体质量增长情况、饮食习惯、妊娠月份等情况,制定个性化膳食方案,并根据血糖水平、体质量变化等及时调整膳食方案。定期合理运动有助于降低空腹和餐后血糖,是改善母体血糖的一种辅助手段[4]。因此,除非孕妇有糖尿病急性并发症(如酮症酸中毒等)、妊娠高血压综合征或者需要保胎(如习惯性流产或先兆流产),均应适当参加户外运动。运动宜在饭后1h 进行,持续0.5h左右;运动强度不宜过大,以不引起宫缩为原则;运动项目应选择较舒缓不剧烈的,如散步、缓慢的游泳和太极拳等。另外,运动时可携带糖块、饼干、点心、巧克力等,以便发生低血糖时备用。
【参考文献】
[1] 袁中草.妊娠期糖尿病对妊娠结果的影响[J]. 实用医学杂志,2008,24(11): 1965-1966.
[2] International Association of Diabetes and Pregnancy Study Groups Consensus Panel, Metzger BE, Gabbe SG, et al. International association of diabetes and pregnancy study groups recommendations on the diagnosis and classification of hyperglycemia in pregnancy[J]. Diabetes Care, 2010,33(3): 676-682.
[3] 王凤环,李华萍,赵芳.孕期糖化血清白蛋白的正常参考值范围及相关影响因素初探[J].实用妇产科杂志,2014,30(6): 443-446.
[4] 中华医学会糖尿病学分会.中国糖尿病医学营养治疗指南[M].北京: 人民军医出版社,2010.
[5] American Diabetes Association, Standards of Medical Care in Diabetes[M]. Abridged for Primary Care Providers, 2015.
[6] 2015 ADA糖尿病诊疗标准中有关妊娠糖尿病的诊断与管理策略[J].中国全科医学,2015(14): 1623.
[7] Crowther CA, Hiller JE, Moss JR, et al. Effect of treatment of gestational diabetes mellitus on pregnancy outcomes[J]. N Engl J Med, 2005,352(24): 2477-2486.
[8] Institute of Medicine. Dietary Reference Intakes: Energy, Carbohydrate, Fiber, Fat, Fatty Acids, Cho-lesterol, Protein, and Amino Acids[M]. Washington, DC, National Academies Press, 2002.
[9] 应豪,王德芬.膳食脂肪对妊娠期糖尿病孕妇发病的影响[J].中华妇产科杂志,2006,41(11): 729-731.
[10] 胡志庚,谭荣韶,金迪,等.低血糖生成指数配方主食对妊娠糖尿病餐后血糖的影响[J].广东医学,2013,20: 3127-3129.
[11] Kisugi R, Kouzuma T, Yamamoto T, et al. Structural and glycation site changes of albumin in diabetic patient with very high glycated albumin[J]. Clin Chim Acta, 2007,382(2): 59-64.
[12] 甘月滨.糖化血清白蛋白、糖化血红蛋白检测在妊娠糖尿病诊断中的临床应用分析[J].现代诊断与治疗,2014,4: 846-847.
[13] Knowler WC, Barrett-Connor E. Reduction in the incidence of type 2 diabetes with lifestyle intervention or metformin[J]. N Engl J Med, 2002,346: 393-403.
Management of life behavior for gestational diabetes mellitus
LIU Xiao-jie, TONG Ben-de, XIONG Jin-ping, MA Dong-yun, WANG Hao
(Dept. of Clinical Nutrition, Changzheng Hospital, Second Military Medical University, Shanghai 200003, China)
【Abstract】Objective To assess the effect of behavioral intervention for patients with gestational diabetes mellitus(GDM). Methods Sixty five patients with GDM were randomly assigned to intervention group(n=33) and control group(n=32). Patients in intervention group received individual dietary guidance and exercise program; the daily diet was documented and the exercise was recorded with a sports bracelet. The blood glucose and pregnancy outcomes were analyzed in two groups. Results After a week of intervention, fasting glucose and 2h postprandial blood glucose in intervention group were significantly lower than the initial values(P<0.05). After 2 week intervention, the fasting glucose, 2h postprandial blood glucose and glycated albumin in intervention group were significantly lower than those in control group(P<0.05), and the difference between two groups continued until delivery(P<0.05). The incidence of perinatal complications was significantly lower in intervention group than that in control group(P<0.05). Conclusion The behavioral intervention can effectively improve the blood glucose level and reduce the incidence of pregnant and perinatal complications of patients with GDM.
【Key words】gestational diabetes mellitus; glycemia; glycated albumin; life style; complication
doi:10.16118/j.1008-0392.2016.04.020
收稿日期:2015-11-24
作者简介:刘小杰(1985—),女,营养师.E-mail: liuxiaojie_1985@aliyun.com
通信作者:童本德.E-mail: jpxiong0710@aliyun.com
【中图分类号】R 817.5
【文献标志码】A
【文章编号】1008-0392(2016)04-0099-05