·调查研究·
【摘要】目的 调查妊娠高血压疾病(hypertensive disorders of pregnancy, HDP)的患病率,及危险因素,探究HDP与不良妊娠结局的关系。方法 采用回顾性调查法,选取2010年1月至12月期间在上海第一妇婴保健院、第十人民医院住院分娩的所有孕产妇作为研究对象。以Logistic回归分析评估HDP相关危险因素,探索HDP与分娩方式、母婴不良结局之间的关系。结果 7347例孕产妇中,有182例发生HDP,患病率为2.48%。多因素Logistic回归分析显示,分娩年龄>35岁、超重/肥胖、基础收缩压>120mmHg、基础舒张压>80mmHg、高血压家族史、多胎、初产、合并心脏病是HDP的危险因素,而产检次数>8则是HDP的保护性因素。以自然分娩为参照,HDP组剖宫产率高于对照组(OR=10.09,95%CI: 5.61~18.16),产钳助产率则无统计学差异(P>0.05)。两组母婴不良结局比较: 以出生体重正常组为参照,HDP组婴儿出生体重<2500g的发生率高于对照组(OR=7.44,95%CI: 5.15~10.75);以分娩孕周正常组为参照,HDP组分娩孕周<37周的发生率高于对照组(OR=4.99,95%CI: 3.56~7.02);HDP组新生儿1min Apgar评分<7(OR=3.14,95%CI: 1.25~7.91)、黄疸(OR=26.53,95%CI: 4.41~159.72)、新生儿转儿科或转院(OR=3.94,95%CI: 2.31~6.73)、胎儿宫内生长迟缓(OR=8.45,95%CI: 2.85~25.09)、胎盘早剥(OR=5.30,95%CI: 1.20~23.33)、产后出血发生率均高于对照组(OR=1.27,95%CI: 1.27~8.01),而5min Apgar评分<7、围产儿死亡发生率则无统计学差异(P>0.05)。结论 妊娠高血压疾病的发生是多种因素作用的结果,它与分娩年龄、超重/肥胖、基础血压等因素密切相关。因此,建议孕妇饮食营养均衡、控制体重,定期进行产前检查、监测血压变化,以降低HDP患病率,减少母婴不良结局的发生。
【关键词】妊娠高血压疾病; 母婴妊娠结局; 危险因素
妊娠高血压疾病(hypertensive disorders of pregnancy, HDP)是妊娠期特有的疾病,包括妊娠期高血压、子![]() 前期(轻度和重度)、子
前期(轻度和重度)、子![]() 、妊娠合并高血压以及慢性高血压并发子
、妊娠合并高血压以及慢性高血压并发子![]() 。妊娠高血压疾病极大地威胁母婴健康,是引发孕产妇不良产科并发症及围产儿死亡[1]的重要原因,但其发病原因及机制仍然不明确[2]。HDP发病原因多样化,国内一项meta分析显示,年龄、孕期不良心理、经济水平、产次、高血压家族史等均是HDP的高危因素;而足月产史、再孕妊娠终止则是HDP的保护性因素[3]。
。妊娠高血压疾病极大地威胁母婴健康,是引发孕产妇不良产科并发症及围产儿死亡[1]的重要原因,但其发病原因及机制仍然不明确[2]。HDP发病原因多样化,国内一项meta分析显示,年龄、孕期不良心理、经济水平、产次、高血压家族史等均是HDP的高危因素;而足月产史、再孕妊娠终止则是HDP的保护性因素[3]。
据文献报道,世界范围内HDP的发病率为8%~10%[4];1988年,国家妊高症流行病研究组开展的一项全国范围内的调查发现我国HDP发病率约为9.4%。2011年,国内一项大样本的研究发现近年HDP的发病率略有下降,但是,不同地区HDP发病率差异非常大,其危险因素也存在一些不同[5]。本研究旨在通过回顾性方法,调查2010年上海地区HDP患病情况,探究其可能的危险因素,分析HDP对母婴结局的影响。
1.1 研究对象
回顾性选取2010年1月至12月在同济大学附属第一妇婴保健院、同济大学附属第十人民医院住院分娩的所有孕产妇作为研究对象。排除分娩孕周<28周以及分娩年龄、出生体质量等信息缺失的个体,共纳入研究对象7347例。
1.2 调查方法
采用回顾性调查方法,由经过培训的流行病学专业人员收集研究对象的病史资料,在临床医生、流行病学专家的协助下对调查质量进行严格监控。
1.3 诊断标准[1]
(1) 妊娠高血压疾病采用乐杰《妇产科学》第7版的分类标准;(2) 体质量指数(Body mass index, BMI)=体质量/(身高)2,超重为BMI≥24kg/m2,肥胖为BMI≥28kg/m2;(3) 新生儿黄疸[6]: 新生儿血清胆红素≥12g/dl;(4) 胎盘早剥: 妊娠20周以后或分娩期正常位置的胎盘在胎儿娩出前,部分或全部从子宫壁剥离;(5) 胎儿生长受限: 孕37周后,胎儿出生体重小于2500g,或低于同孕龄平均体重的两个标准差,或低于同孕龄正常体重的第十百分位数;(6) 围产期死亡: 孕28周到产后一周内出现的胎儿死亡;(7) 产后出血: 胎儿娩出后 24h内失血量超过500ml。
1.4 统计学方法
运用Epidata建立数据库并进行双录入核查,采用SPSS 19.0进行数据分析。连续性变量采用均数±标准差表示,并进行独立样本t检验或非参数t检验;分类变量采用频数/率表示,并进行卡方检验。采用单因素Logistic回归筛选HDP相关危险因素;运用多因素Logistic回归评估HDP的独立危险因素;运用OR值及95%可信区间评估HDP对母婴不良结局的影响。
2.1 人口学特征
本研究共纳入研究对象7347例,其中,HDP组182例,平均年龄29.80±4.09岁;对照组7165例,平均年龄28.53±2.75岁(表1)。HDP组孕妇的分娩年龄、有高血压家族史的比例均高于对照组。
2.2 HDP危险因素分析
(1) 单因素Logistic回归分析共筛选出分娩年龄、初产、高血压病史、高血压家族史、超重/肥胖、基础收缩压、基础舒张压、心脏病、贫血、多胎、心脑血管病史(高血压除外)、产检次数等12个变量为HDP的可疑危险因素。
表1 孕产妇的人口学特征
Tab.1 Demographic characteristic of pregnant women
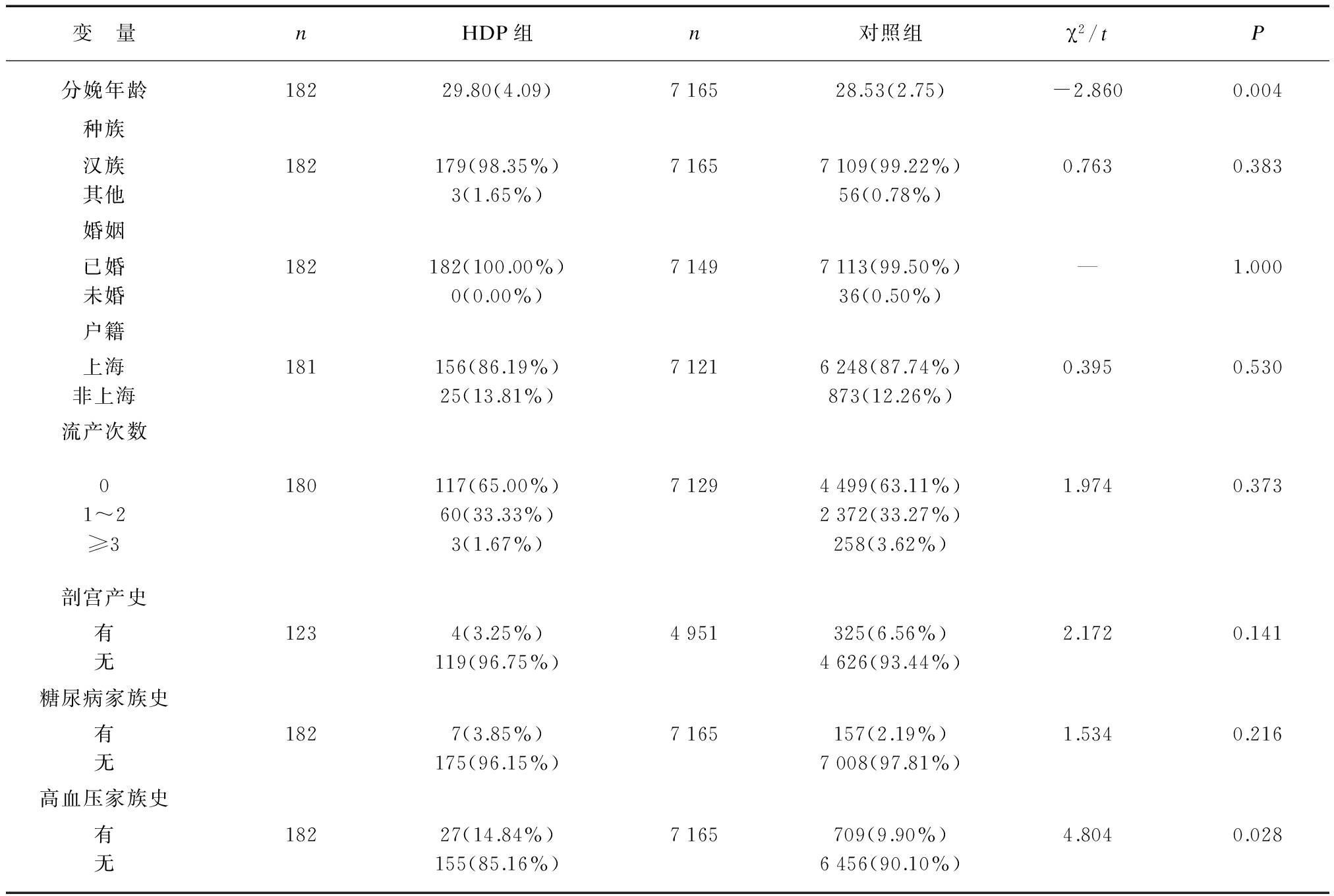
变 量nHDP组n对照组χ2/tP分娩年龄18229.80(4.09)716528.53(2.75)-2.8600.004种族汉族其他182179(98.35%)3(1.65%)71657109(99.22%)56(0.78%)0.7630.383婚姻已婚未婚182182(100.00%)0(0.00%)71497113(99.50%)36(0.50%)—1.000户籍上海非上海181156(86.19%)25(13.81%)71216248(87.74%)873(12.26%)0.3950.530流产次数01~2≥3180117(65.00%)60(33.33%)3(1.67%)71294499(63.11%)2372(33.27%)258(3.62%)1.9740.373剖宫产史有无1234(3.25%)119(96.75%)4951325(6.56%)4626(93.44%)2.1720.141糖尿病家族史有无1827(3.85%)175(96.15%)7165157(2.19%)7008(97.81%)1.5340.216高血压家族史有无18227(14.84%)155(85.16%)7165709(9.90%)6456(90.10%)4.8040.028
(2) 将单因素Logistic分析查找出的可疑危险因素放入多因素Logistic回归模型,评估多个因素对HDP相对危险性的综合效应。结果显示,调整了高血压病史、贫血和心脑血管病史(高血压除外)变量后,分娩年龄>35岁、初产、超重/肥胖、基础收缩压>120mmHg、基础舒张压>80mmHg、高血压家族史、合并心脏病、多胎是HDP的独立危险因素,产检次数>8次则为HDP的保护性因素(表2)。
2.3 分娩方式
HDP组剖宫产率为92.85%,对照组为57.62%,两组剖宫产率具有明显差异(P<0.05),以自然分娩为参照,HDP组剖宫产率是对照组的10.09倍(OR=10.09,P<0.001,95%CI: 5.61~18.16);两组产前助产率比较无统计学差异(P>0.05)。
表2 多因素Logistic回归分析HDP的潜在危险因素
Tab.2 Analysis of risk factors for HDP using multiple-logistic regression
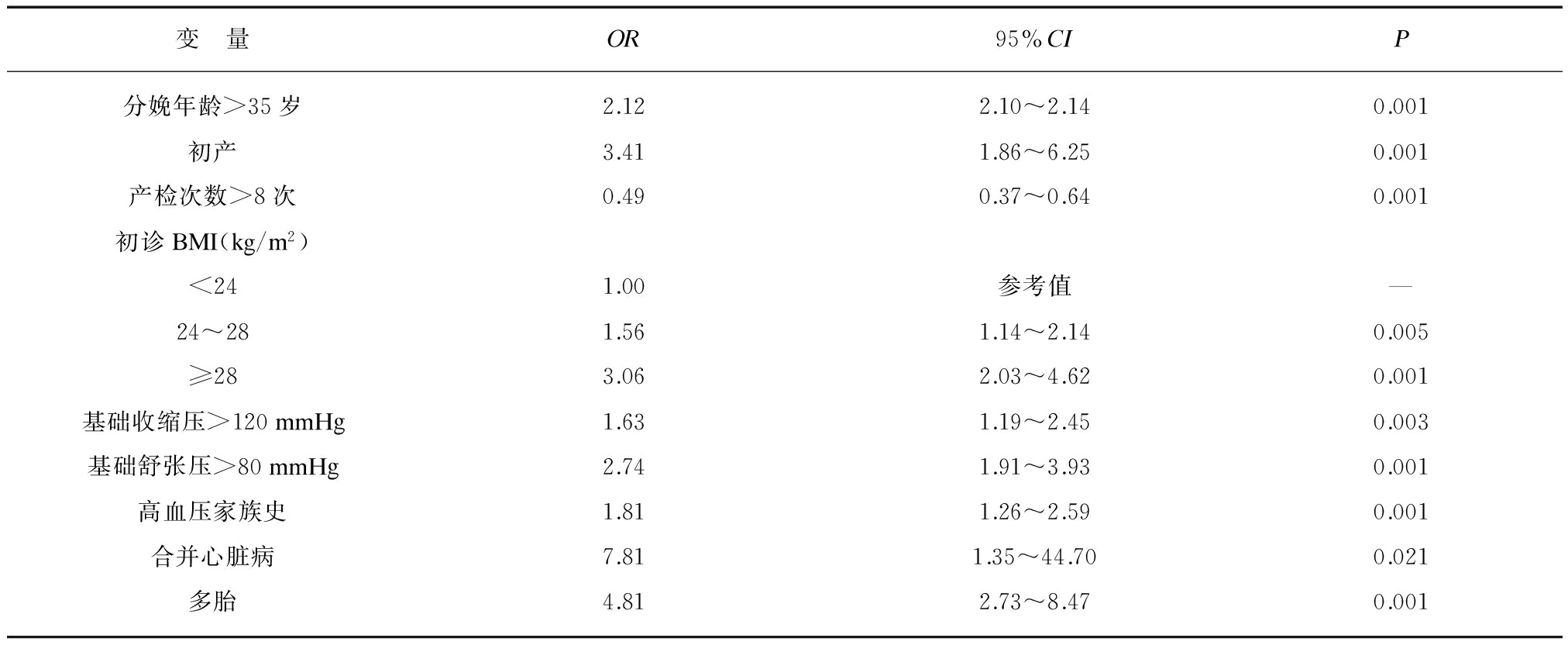
变 量OR95%CIP分娩年龄>35岁2.122.10~2.140.001初产3.411.86~6.250.001产检次数>8次0.490.37~0.640.001初诊BMI(kg/m2)<241.00参考值—24~281.561.14~2.140.005≥283.062.03~4.620.001基础收缩压>120mmHg1.631.19~2.450.003基础舒张压>80mmHg2.741.91~3.930.001高血压家族史1.811.26~2.590.001合并心脏病7.811.35~44.700.021多胎4.812.73~8.470.001
调整变量: 高血压病史、贫血、心脑血管病史(高血压除外)
2.4 母婴不良结局
研究结果显示,以出生体质量正常儿(2500~4000g)为参照,HDP组低体质量儿(<2500g)的发生率为23.33%,对照组为3.93%,有统计学差异(OR=7.44, P<0.001,95%CI: 5.15~10.75);两组巨大儿(≥4000g)的发生率无统计学差异(P>0.05),见表4。
HDP组新生儿1min Apgar评分<7的发生率为2.78%,对照组为0.09%,有统计学差异(OR=3.14, P=0.015,95%CI: 1.25~7.91);两组新生儿5min Apgar评分<7的发生率无统计学差异(P>0.05,表4)。HDP组早产儿(<37周)的发生率为26.92%,对照组为6.85%,具有统计学差异(OR=4.99, P<0.001,95%CI: 3.56~7.02);过期儿(≥42周)的发生率较低,HDP组无一例过期儿,无法比较两组的差异,见表4。
HDP组新生儿黄疸的发生率为1.10%,对照组为0.04%,有统计学差异(OR=26.53%, P<0.001,95%CI: 4.41~159.72);HDP组新生儿转儿科/转院的发生率为8.79%,对照组为2.39%,有统计学差异(OR=3.94, P<0.001,95%CI: 2.31~6.73)。HDP组新生儿宫内生长迟缓的发生率为2.20%,对照组为 0.27%,有统计学差异(OR=8.45, P<0.001,95%CI: 2.85~25.09);HDP组与对照组围产儿死亡的发生率分别为0.55%和0.20%,无统计学差异(P>0.05)。
HDP组产妇胎盘早剥的发生率为1.10%,对照组为0.21%,有统计学差异(OR=5.30,P=0.028,95%CI: 1.20~23.33);HDP组产妇产后出血的发生率为2.75%,对照组为0.88%,有统计学差异(OR=3.18,P=0.014,95%CI: 1.27~8.01)。
表3 两组分娩方式比较
Tab.3 The comparison of delivery mode in two groups (n)
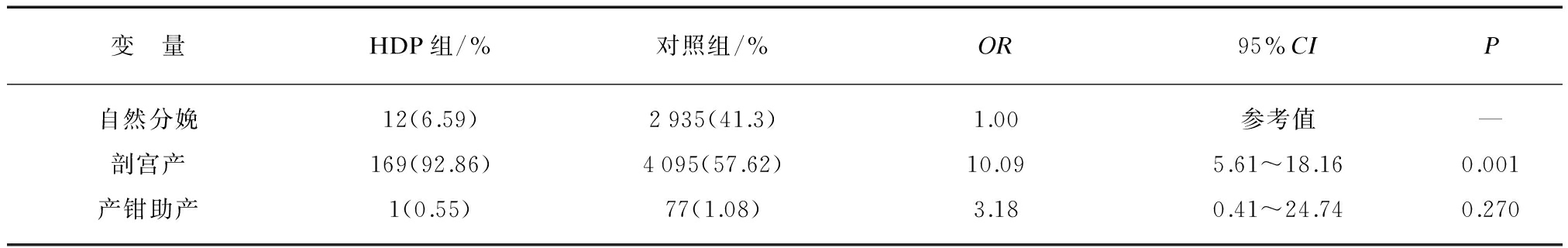
变 量HDP组/%对照组/%OR95%CIP自然分娩12(6.59)2935(41.3)1.00参考值—剖宫产169(92.86)4095(57.62)10.095.61~18.160.001产钳助产1(0.55)77(1.08)3.180.41~24.740.270
表4 两组母婴不良妊娠结局比较
Tab.4 Comparison of adverse maternal and neonatal outcomes in two groups
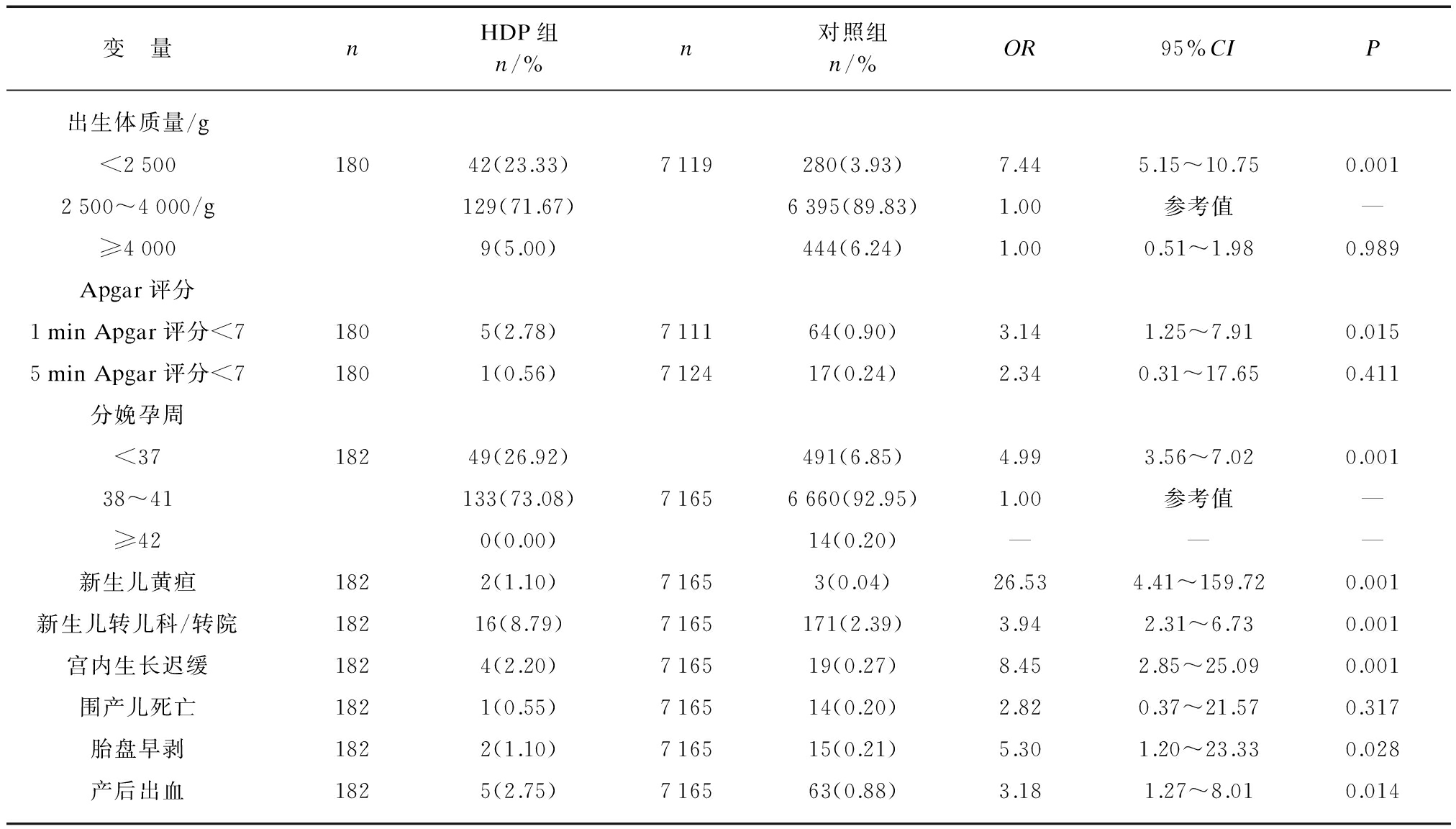
变 量nHDP组n/%n对照组n/%OR95%CIP出生体质量/g<250018042(23.33)7119280(3.93)7.445.15~10.750.0012500~4000/g129(71.67)6395(89.83)1.00参考值—≥40009(5.00)444(6.24)1.000.51~1.980.989Apgar评分1minApgar评分<71805(2.78)711164(0.90)3.141.25~7.910.0155minApgar评分<71801(0.56)712417(0.24)2.340.31~17.650.411分娩孕周<3718249(26.92)491(6.85)4.993.56~7.020.00138~41133(73.08)71656660(92.95)1.00参考值—≥420(0.00)14(0.20)———新生儿黄疸1822(1.10)71653(0.04)26.534.41~159.720.001新生儿转儿科/转院18216(8.79)7165171(2.39)3.942.31~6.730.001宫内生长迟缓1824(2.20)716519(0.27)8.452.85~25.090.001围产儿死亡1821(0.55)716514(0.20)2.820.37~21.570.317胎盘早剥1822(1.10)716515(0.21)5.301.20~23.330.028产后出血1825(2.75)716563(0.88)3.181.27~8.010.014
本研究结果表明,上海地区HDP的患病率为2.48%,明显低于Ye等[5]报道的中国东部(包括山东、江苏、安徽、上海、浙江及江西)HDP发病率(4.63%)。这可能与上海地区经济发达、医疗水平先进、疾病预防管理较好有关;也可能与HDP发病原因有地域差异有关,比如饮食口味偏咸、冬季气候寒冷、降雨量较多地区易发HDP[7];还可能与一些个体因素有关,如教育程度、文化水平较高的人群HDP的发生率较低。
除了分娩年龄、初产、超重/肥胖、高血压家族史、、多胎易诱发HDP之外,孕妇基础血压过高也是HDP的高危因素[8-9]。本研究发现,孕妇基础收缩压>120mmHg或基础舒张压>80mmHg,其发生HDP的概率分别是对照组的1.91、3.12倍。孕妇基础血压与HDP密切相关,应做好孕期血压监护,预防HDP发生。孕期贫血是常见的一种疾病,与营养缺乏、叶酸需求增多/补充不足有关。研究显示,单因素Logistic回归模型中,HDP组与对照组贫血发病率有差异,多因素Logistic回归模型中则差异不显著,这可能与上海地区孕妇贫血的发病率较低有关,7347例孕妇中有183人合并贫血,发病率仅为2.49%。本研究结果显示,HDP组孕期产检次数>8次的孕妇是对照组的0.57倍,说明孕期建立规律的产前检查,能降低HDP发生率。许多以往的研究也证实了增加产检次数是HDP的保护性因素[10]。
近年来,虽然HDP的发病率较以往有所降低,但其对母婴健康危害仍然不容忽视。本研究发现,以自然分娩为参照,HDP组的剖宫产率约是对照组的10倍;与未出现产后出血的产妇相比,HDP组产后出血率是对照组的3倍以上。Regev等[11]的研究也发现,HDP组的剖宫产率达到90%,与对照组60%的剖宫产率相比,具有显著的差异。
HDP易诱发孕产期不良并发症的发生,如胎膜早破、肺水肿、弥漫性血管内凝血、产后出血、脑血管意外等[12]。HDP对围产儿死亡及不良结局,如早产、窒息、低出生体重等,造成极大的影响。我们的研究显示,HDP组与对照组在巨大儿(出生体质量≥4000g)、5min Apgar评分<7、过期儿(分娩孕周≥42)及围产儿死亡发生率方面差异不明显,这可能与样本量大小、混杂偏倚等因素有关。
综上所述,本研究表明高龄分娩(>35岁)、初产、超重/肥胖、基础收缩压>120mmHg、基础舒张压>80mmHg、高血压家族史、贫血、多胎均易诱发HDP,产检次数>8则为HDP的保护性因素。HDP与孕产妇及围产儿死亡、不良事件的发生有着密切的关系。因此,对于有高危因素的孕妇,应做好孕期检查,保证饮食均衡,控制体重及血压,以减少母婴不良事件的发生。
【参考文献】
[1] Ahmad AS, Samuelsen SO. Hypertensive disorders in pregnancy and fetal death at different gestational lengths: a population study of 2 121 371 pregnancies[J]. BJOG,2012;119(12): 1521-1528.
[2] 郭红,李怀芳.妊高征与血管活性因子的研究进展[J].同济大学学报: 医学版,2003(4): 301-303.
[3] 黄丽媛,芦文丽,孙忠.我国妊娠高血压综合征相关危险因素Meta分析[J].中国预防医学杂志.2012;13(3): 225-227.
[4] Ghulmiyyah L, Sibai B. Maternal mortality from pree-clampsia/eclampsia[J]. Semin Perinatol, 2012,36(1): 56-59.
[5] Ye C, Ruan Y, Zou L, Li G, Li C, Chen Y, et al. The 2011 survey on hypertensive disorders of pregnancy (HDP) in China: prevalence, risk factors, comp-lications, pregnancy and perinatal outcomes[J]. PLOS ONE, 2014,9(6): e100180.
[6] Gasim T. Gestational diabetes mellitus: maternal and perinatal outcomes in 220 saudi women[J]. Oman Med J, 2012,27(2): 140-144.
[7] Morikawa M, Yamada T, Yamada T, Cho K, Sato S, Minakami H. Seasonal variation in the prevalence of pregnancy-induced hypertension in Japanese women[J]. J Obstet Gynaecol Res, 2014,40(4): 926-931.
[8] Bener A, Saleh NM. The impact of socio-economic, lifestyle habits, and obesity in developing of pre-gnancyinduced hypertension in fast-growing country: global comparisons[J]. Clin Exp Obstet Gynecol, 2013,40(1): 52-57.
[9] 邓庚,蒋卫红,李颖等.长沙市某区妊娠期高血压疾病的流行状况及相关危险因素分析[J].中南大学学报: 医学版,2011,36(4): 335-339.
[10] Liu YH, Liu JM, Liu L, et al. The relationship between prepregnancy body mass index and the occurrence of pregnancy induced.hypertension[J].zhonghua Yu Fang Yi xue za zhi, 2009,43(4): 299-304.
[11] Regev RH, Arnon S, Litmanovitz I, et al. Outcome of singleton preterm small for gestational age infants born to mothers with pregnancy-induced hypertension. A population-based study[J]. J Matern Fetal Neonatal Med, 2014,1-8.
[12] Abalos E, Cuesta C, Carroli G, et al. Pre-eclampsia, eclampsia and adverse maternal and perinatal outcomes: a secondary analysis of the world health organization multicountry survey on maternal and newborn health[J]. BJOG, 2014,121(Suppl1): 14-24.
The prevalence, risk factors of HDP and its association with adverse pregnancy outcomes
【Abstract】Objective To evaluate the prevalence and risk factors of hypertensive disorders of pregnancy (HDP), to explore its association with adverse pregnancy outcomes. Methods We performed a retrospective study of all the pregnancies delivered in Shanghai First Maternity and Infant Health Institute and the Tenth People’s Hospital from January to December 2010. Multiple logistic regression was applied to evaluate risk factors of HDP, and its relationship with mode of delivery and adverse maternal and perinatal outcomes. Results A total of 7347 pregnant women were investigated, among which 182 suffered from HDP with a prevalence rate of 2.48%. Risk factors were identified with multiple logistic regression, including maternity age>35, overweight/obesity, basic systolic blood pressure >120mmHg, basic diastolic blood pressure>80mmHg, family history of hypertension, multiparity, primiparous and complicated heart disease. While number of antenatal care visits>8 was a protective factor for HDP. Spontaneous delivery as a reference, The rate of cesarean in HDP group increased (OR=10.09, 95%CI: 5.61-18.16),while there was no significant increase in induced delivery rate (P>0.05). Normal birth weight as a reference, the rate of birth weight<2500g in HDP group was increased than control group (OR=7.44, 95%CI: 5.15-10.75). The rate of 1min Apgar score<7, jaundice, transfer or referral to pediatric department, intrauterine growth retardation, premature abruption, postpartum hemorrhage were increased among pregnant women with HDP, the ORs(95%CI) were 3.14 (1.25-7.91), 26.53 (4.41-159.72), 3.94 (2.31-6.73), 8.45(2.85-25.09), 5.30 (1.20-23.33) and 1.27(1.27-8.01), respectively. No significant difference was found between two groups in the rate of 5min Apgar score<7 and perinatal death (P>0.05). Conclusion Advanced maternal age, overweight/obesity, higher basic blood pressure and other factors can increase the risk of HDP, corresponding measures (balanced diet, weight control, regular prenatal care visit and blood pressure monitor) should be taken to decrease the prevalence of HDP and reduce adverse maternal and perinatal outcomes.
【Key words】hypertensive disorders of pregnancy; maternal and perinatal outcomes; risk factors
doi:10.16118/j.1008-0392.2015.03.026
收稿日期:2014-09-15
【中图分类号】R 714.2
【文献标志码】A
【文章编号】1008-0392(2015)03-0117-06